脳神経外科
脳神経外科
診療体制
日本は高齢化社会から超高齢化社会へと突き進んでおり、背骨の老化に起因する脊椎・脊髄疾患は増加の一途をたどっています。当院の脳神経外科は日本脳神経外科学会専門医研修施設の認定を受けており、脳神経外科専門医2名(うち1名は2024年7月より赴任予定)で診療にあたっています。
共に日本脊髄外科学会認定の脊髄外科指導医(1名は岡山県第一号*。2024年4月現在、県内に2名のみ)あるいは認定医、脊椎脊髄外科専門医を取得しており、脳腫瘍、脳血管障害などの頭蓋内疾患のみならず、脊髄脊椎疾患の診察と治療を行っています。
参考リンク
主な対象疾患と治療
当院の特色
- 当科では、脳腫瘍、脳動脈瘤などの脳血管障害、三叉神経痛、水頭症、頭部外傷などに幅広く対応しております。
- 正確に疾患を診断し、誠実に病態説明をし、患者さんに納得のいく治療の提供することを心がけています。
- 特に手術においては、ほとんどの疾患に手術用顕微鏡を使用し、可能な限り繊細で合併症が少なく、患者さんにとって負担の少ない治療を行っています。
脳腫瘍(良性・悪性)
対象疾患
- 髄膜腫
- 下垂体腺腫
- 聴神経鞘腫
- 神経膠腫など
治療
悪性脳腫瘍摘出術
ナビゲーションシステムにより腫瘍の位置や大きさを立体的に表示し、手術中にリアルタイムに腫瘍の位置を把握できます。また、術中蛍光撮影(5-ALA)や、術中モニタリングを併用することもあり、血管や腫瘍の範囲を確認しながら、安全・かつ最大限の腫瘍摘出を目指します。
良性脳腫瘍摘出術
腫瘍の存在部位に応じて、手術により重要な神経を傷つけないようにするため、神経刺激装置や聴神経モニタリングなどを使用しています。
脳血管障害
対象疾患
- 未破裂脳動脈瘤
- くも膜下出血(脳動脈瘤破裂)
- 脳内出血
- 脳梗塞
- 頸部内頚動脈狭窄症 など
治療
脳動脈瘤に対する開頭クリッピング
術中に運動誘発電位(MEP)のモニタリングやICG(インドシアニングリーン)と呼ばれる特殊な蛍光染料を使用した血管造影、超音波ドップラーによる血管の血流確認を行い、安全なクリッピングを行います。
頸動脈内膜剥離術
頚部内頚動脈の高度狭窄の場合や、頸動脈狭窄のため脳梗塞をきたすような場合には、頸動脈内膜に沈着した血栓内膜を摘出します。当科では、術中の脳虚血防止のために、内シャントを用い、安全に配慮しています。
神経・血管圧迫症候群
対象疾患
- 三叉神経痛
- 片側顔面けいれん など
治療
神経血管減荷術
三叉神経痛、片側顔面けいれん共に、後頭蓋窩に500円玉程度の大きさの開頭を行い、神経を圧迫している血管を神経からはがし、再び接触しないように固定します。前述の神経刺激装置や聴神経モニタリングなどを使用しています。
頭部外傷
対象疾患
- 急性硬膜外血腫
- 急性硬膜下血腫
- 脳挫傷
- 慢性硬膜下血腫 など
治療
開頭血腫除去術
急性硬膜下血腫や脳内血腫も、他の開頭手術と同様にして血腫を除去します。
穿頭洗浄術
慢性硬膜下血腫の治療では頭蓋骨に1.5cm程度の穴をあけて(穿頭)、ドレナージチューブを入れて血腫を吸い出します。
水頭症
対象疾患
- 特発性水頭症 など
治療
脳室-腹腔シャント術
脳室にチューブを挿入し、そのチューブを皮下に通して腹腔内に挿入します。脳室内の髄液を腹腔内に流して、水頭症を改善させます。チューブには髄液の流量を調節できるバルブを連結します。
腰椎くも膜下腔-腹腔シャント術
腰椎のくも膜下腔にチューブを挿入し、髄液を排出します。
当院の特徴
- 椎間板ヘルニアなどによって生じる「痛み・しびれ」に対しては、まず選択的神経根ブロックなどの保存的加療を行い、効果が少ない場合に外科的治療を検討します。
- 手術ではほぼ全例に手術用顕微鏡を使用しており、繊細で合併症が少なく、患者さんにとって負担の少ない治療になるよう心掛けています。
- 骨粗鬆症性椎体圧骨折に対するバルーン椎体形成術(BKP)や、腰椎側弯症・後湾症に対する側方からの固定術(OLIF, XLIF)などの低侵襲手術も可能です。
対象疾患と治療法
頸椎変性疾患
主に腕の痛みやしびれ、筋力低下、手指の細かい動作がしにくくなる、歩きにくく転倒しやすくなるなどの症状があります。
- 頸椎椎間板ヘルニア
- 頸椎症性脊髄症
- 頸椎神経根症
- 頸椎後縦靭帯骨化症 など
頸椎後方手術(椎弓形成術)
- 頸椎手術で最も頻度の高い術式です。
- 椎弓の両開き式、片開き式の椎弓形成術を症例に合わせて選択します。
- 通常、7~8cmの皮膚切開で、第3~第6頸椎の椎弓を人工骨で拡大形成します。
- 筋肉の剥離を最小限に行うことで術後の頸部痛や"こり"を可能な限り最小限に抑えています。
- 通常、手術時間は約2時間で、術後7~10日で退院可能です。
頸椎前方手術(前方除圧術、前方除圧固定術)
- 除圧術とは神経を圧迫している病変部分を取り除く術式で、除圧固定術は圧迫部分を取った後に、上下の椎体を「ケージ」と呼ばれる椎間板の代わりになる器具などを挿入して固定(動かないように)する術式です。
- それぞれ一長一短があるため、神経を圧迫している病変の大きさ、部位、椎体にずれがあるか無いかを判断し、除圧術とするか除圧固定とするか判断しますが、特に椎体にずれがある場合は固定術を選択します。
- 前頸部の4cmほどの皮膚切開で施行可能。
- 通常、1椎間の手術時間は約1.5時間。術後7日ほどで退院可能です。
胸椎変性疾患
両下肢の筋力低下やしびれ、排尿排便障害などを生じます
- 胸椎後縦靭帯骨化症
- 黄色靭帯骨化症
- 胸椎圧迫骨折 など
腰椎変性疾患
下肢の痛みやしびれ、筋力低下、腰痛などの症状が出現します。
- 腰部脊柱管狭窄症
- 腰椎すべり症
- 腰椎分離症
- 腰椎圧迫骨折
- 腰椎後側弯症 など
腰椎椎弓形成術(片側侵入両側除圧、MILD法)
- ①筋肉温存型腰椎椎弓間除圧(MILD) 、②片側侵入両側除圧とを症例に応じて使い分けます。①は筋肉を剥がす量を最低限にできるため、現段階で最も低侵襲(2024年4月時点)です。
- 1椎間であれば、①の場合25mmの皮膚切開。
- 手術時間:1椎間約1時間 。術後7日程で退院可能です。
腰椎固定術
- 変性性すべり症、分離すべり症など椎間や関節が不安定である場合、腰痛や下肢症状が出現します。この場合、神経の圧迫を取る除圧術のみでは腰椎不安定性が改善せず、腰痛や下肢痛が残存することがあります。このような場合には固定術が必要となります。
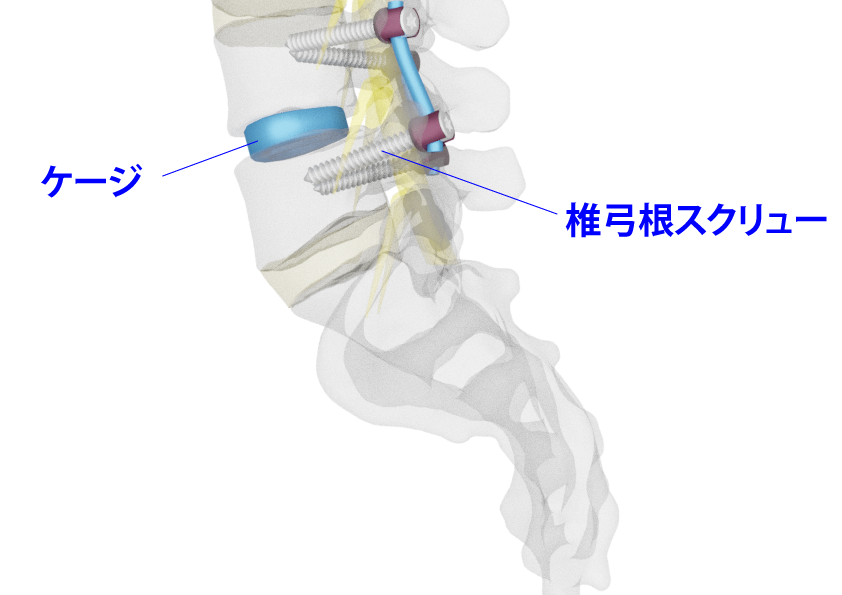
- 腰椎の固定術では、上下の椎体の間に自家骨(患者さん自身の骨を砕いたもの)を詰めた「ケージ(椎間板の代わりになる器具)」を挿入し、この部分で上下の椎体が癒合するようにします。
- 更に後方からスクリューで固定を強固にします。
1.ケージの挿入方法
・ ケージを挿入する方向によって、PLIF, TLIF, XLIF, OLIFなどの術式があります。
・ PLIF, TLIFが現在の主流で、 XLIF, OLIFも症例によっては非常に有用です。
2.後方からのスクリュー挿入方法
・ 椎弓根スクリュー、皮質骨スクリュー(CBT) があり、共に有用です。
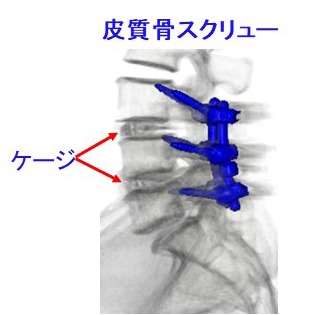
- 1椎間の手術時間は、 PLIF, TLIF: 2-3時間、 XLIF, OLIF: 1-2時間
- 術後10日程度で退院可能です。
胸腰椎矯正固定術
- 腰椎後側弯症は加齢や圧迫骨折後に生じ、立位や歩行時に重度の腰痛や腰の曲がりが見られます。
- 治療としては脊柱矯正固定が必要ですが、患者さんにとって比較的負担の大きい手術になります。従って、手術を二期的に(2回に分けて)行う場合があります。
- まず、初回手術でお腹の外側からケージを挿入し(XLIF, OLIF)、1週間ほど後に後方からスクリューなどにより、脊柱の曲がりを矯正しつつ固定します。
- 2回目の手術は、広範囲の固定になりますので、時間もかかり、患者さんの負担も大きい手術になります。また、退院までに1ヶ月以上を要します。
- 負担の大きな手術ではありますが、術前の症状の改善は高い確率で認められています。
バルーン椎体形成術
- 圧迫骨折によりつぶれた背骨に背中から細い針を差し込み、骨の中でバルーン(風船)を膨らませて、つぶれた骨の形を元に戻した後、空いた空間に骨セメントを詰め、痛みを取るという治療法です。
- 骨折した背骨の中で風船を膨らませてスペースを確保し、非常に粘度の高いセメントを“置いてくる”ように注入するこの手術は、血管へのセメント漏出などの合併症が極めて少なく、手術直後から劇的に痛みが改善するのが特長です。
- 保険適応となっている治療法です。
- 手術時間は30分ほどで、一般的に術後数日~1週間で退院できます。
その他
- 脊髄・脊髄腫瘍
- キアリ奇形
- 脊髄血管障害 など
当科での治療対象疾患と治療法および、入院期間の目安
脳腫瘍
| 疾 患 | 治療法 | 治療期(目安) |
|---|---|---|
| 髄膜腫 | 開頭腫瘍摘出術 | 7~10日 |
| 頭蓋底髄膜腫 | 開頭腫瘍摘出術 | 10~20日 |
| 聴神経腫瘍 | 開頭腫瘍摘出術 | 7~10日 |
| 下垂体腺腫 | 経鼻内視鏡的摘出術 | 7~10日 |
| 転移性脳腫瘍 | 開頭腫瘍摘出術 | 7~10日 |
脳血管障害
| 疾 患 | 治療法 | 治療期(目安) |
|---|---|---|
| 未破裂脳動脈瘤 | 開頭クリッピング術 | 7~10日 |
| 破裂脳動脈瘤 | 開頭クリッピング術 | 20~30日 |
| 脳動静脈奇形 | 開頭摘出術 | 7~10日 |
| 脳内出血 | 開頭術 | 7~30日 |
| 血腫吸引術 | 7~30日 | |
| もやもや病 | 硬膜・側頭筋形成型バイパス術 | 7~10日 |
| 頸動脈狭窄症 | 頸動脈内膜剥離術(CEA) | 7~10日 |
| 内頸動脈閉塞症 | バイパス手術 | 7~10日 |
脊椎手術
| 疾 患 | 治療法 | 治療期(目安) |
|---|---|---|
| 頚椎ヘルニア | 前方固定術/後方椎弓形成術 | 7~10日 |
| 頚椎症性脊髄症 | 前方固定術/後方椎弓形成術 | 7~10日 |
| 頚椎後縦靭帯骨化症 (OPLL) | 前方固定術/後方椎弓形成術 | 7~10日 |
| 頚椎症性神経根症 | 前方/後方除圧術 | 7~10日 |
| 腰椎ヘルニア | 後方除圧術 | 7~10日 |
| 腰部脊柱管狭窄症 | 後方除圧術 | 7~10日 |
| 腰椎すべり症 | 後方除圧術 | 7~10日 |
| 変性後側弯症 | 前方後方除圧固定術 | 14~20日 |
| 胸腰椎圧迫骨折 | BKP(セメント治療) | 3~7日 |
| 椎体置換術 | 14~20日 | |
| 顔面痙攣、三叉神経痛、舌咽神経痛 | MVD(微小血管減圧術) | 7~10日 |
| 慢性硬膜下血腫 | 穿頭術 | 約7日 |
各診療科の受付時間をご確認ください
各診療科により受付時間や休診日が異なりますので、正確な時刻は外来診療担当表をご確認ください。
到着確認を行ってください
自動再来受付機による受付だけでは、診察の順番は決定しません。
必ず、受診される診療科窓口にて到着確認を行ってください。



