食道がんの原因や症状、内科的治療について
食道がんは、主に食道の内面を覆う粘膜から発生するがんです。
初期には症状が出ないことがほとんどですが、食道は狭い管であるため、がんが大きくなると通過障害をきたし、食べ物や飲み物が飲み込みづらくなったり、つかえを感じたり、体重が減少したりします。さらにがんが周囲にある気管や神経に広がっていくと、声のかすれなどの症状が出たりします。
他のがんと同じく放置すると他の臓器に転移し、生命に関わってくることがあるため、早期発見・早期治療が重要です。
このページでは、食道がんの原因と症状、内科領域における治療法について、詳しく解説します。
- 0.1. 食道の働きについて
- 0.2. 食道がんの種類について
- 0.3. 食道がんの発生頻度
- 0.4. 食道がんの原因
- 0.4.1. 喫煙と飲酒によるリスク
- 0.4.2. 受動喫煙によるリスク
- 0.4.2.1. 関連記事
- 0.4.3. 胃酸逆流によるリスク
- 0.5. 食道がんの症状
- 0.5.1. 嚥下困難・体重減少
- 0.5.2. 声のかすれ・胸やけ
- 0.5.3. 背中や胸の痛み
- 0.6. 食道がんの病期分類と予後
- 0.7. 食道がんの治療法
- 0.7.1. 内視鏡手術
- 0.7.1.1. 内視鏡的粘膜切除術ないしきょうてきねんまくせつじょじゅつ(EMR)
- 0.7.1.1.1. 内視鏡的粘膜切除術(EMR)のイメージ
- 0.7.1.2. 内視鏡的粘膜下層剥離術ないしきょうてきねんまくかそうはくりじゅつ(ESD)
- 0.7.1.3. 内視鏡的ステント留置術りゅうちじゅつ(姑息的治療)
- 0.7.2. 薬物療法
- 0.8. 食道がんを防ぐために
- 0.8.1. まずは予防に努めましょう
- 0.8.2. 症状がなくても、定期的に検診を受けましょう
- 0.8.2.1. 参考サイト
- 0.8.3. おすすめ記事
食道の働きについて
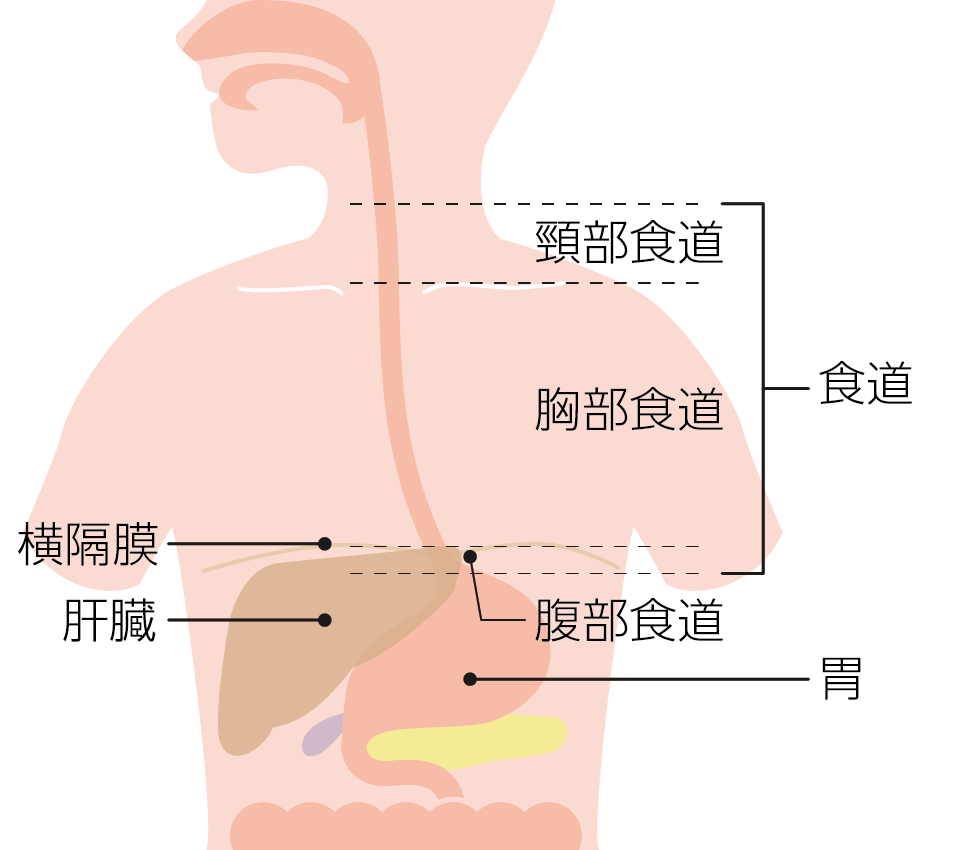
食道は、咽頭と胃のあいだをつなぐ管状の臓器です。
食道には消化や吸収の機能はなく、口から取り込んだ食べ物を胃へ運ぶ「通り道」の役割を果たしています。
喉に近いほうから頸部食道、胸部食道、腹部食道に分類され、成人では全体の長さがおよそ25cmあります。
食道がんの種類について
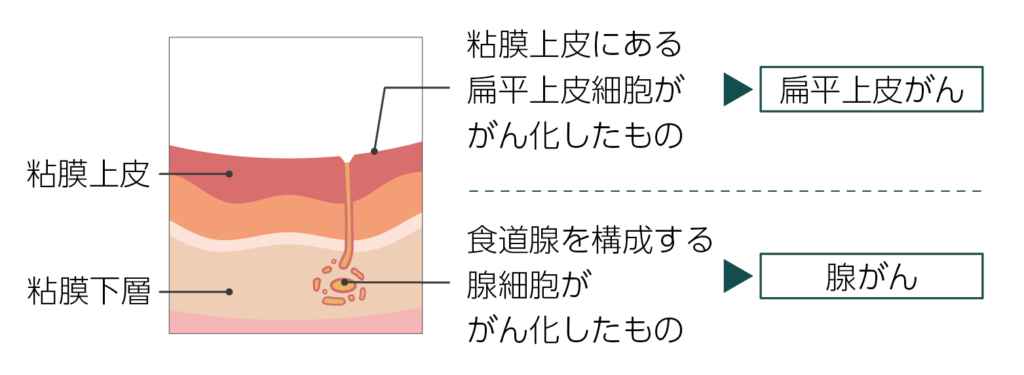
食道がんには主に、扁平上皮がんと腺がんの2つのタイプがあります。
食道は複数の層状の組織で構成されていますが、このうち表面には粘膜上皮というやわらかい層があり、その上を扁平上皮という硬い組織が覆っています。
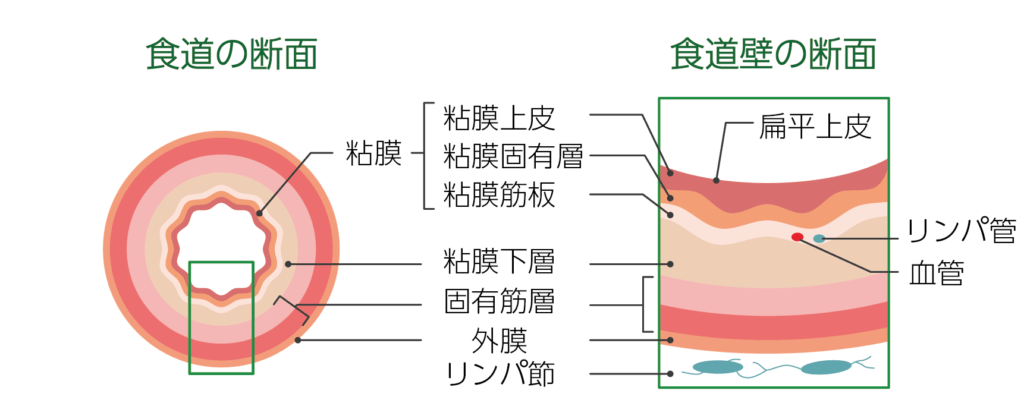
扁平上皮がんは、この扁平上皮にある扁平上皮細胞にできるがんです。
日本人に多くみられるタイプで、食道がんの約90%を占めています。扁平上皮がんの主な危険因子として過度の飲酒や喫煙習慣があげられます。
一方、胃酸が食道に逆流することで生じる逆流性食道炎に関連したバレット食道がんなどの腺がんも増えています。
欧米では食道がんの半数以上を占めていますが、近年は日本でも高齢化や食生活の欧米化に伴い、徐々に腺がんが増加しています。
食道がんの発生頻度
食道がんは胃がんや大腸がんと比べると発生頻度は低いものの、男性は女性に比べて罹患率(※)が高い傾向にあります。
これは、かつての日本では女性に比べて、男性の方が飲酒や喫煙の機会が多かったためと考えられています。
がん研究振興財団は「がんを防ぐための新12か条」を策定しています。この中の「たばこを吸わない」「他人のたばこの煙を避ける」「お酒はほどほどに」の3項目は、食道がん予防において最も重要です。
これに加えて、「刺激物の摂取を避ける」ことも食道がん予防のためには非常に大切です。
※罹患率…ある集団で新たに診断されたがんの数を、その集団のその期間の人口で割った値。通常1年単位で算出され、「人口10万人のうち何例罹患したか」で表現されます。(引用元:がん情報サービス)
出典:がん研究振興財団 「がんを防ぐための新12か条」
食道がんの原因
喫煙と飲酒によるリスク
喫煙者は非喫煙者に比べて、食道がんの発生リスクが約7倍とされています。これは喫煙による肺がん発症リスク(男性で4~5倍、女性で2~3倍 ※日本肺癌学会)よりも高いため、注意が必要です。
さらに飲酒習慣がある場合には、そのリスクは3〜5倍上乗せされるとされています。
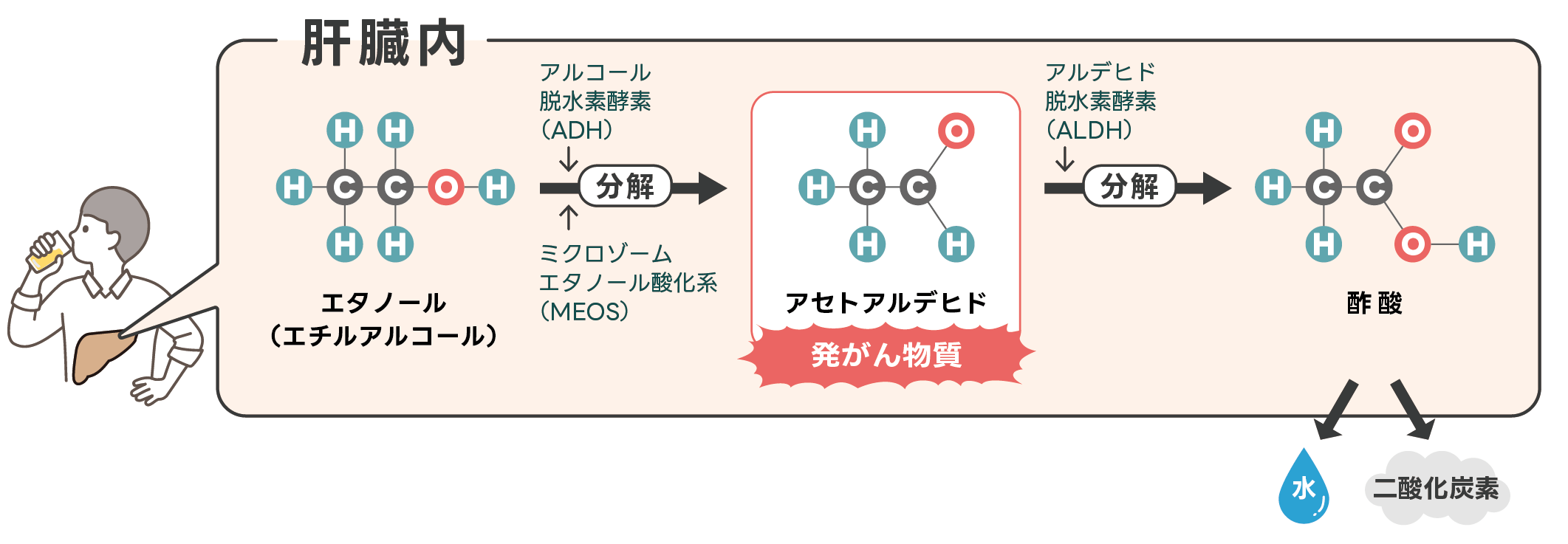
特にお酒を飲んですぐに顔が赤くなる人は、アルデヒド脱水素酵素であるALDHの働きが遺伝的に弱い傾向があります。
アルコールは肝臓で分解される過程で、発がん性物質であるアセトアルデヒドを生成します。アセトアルデヒドはALDHによって酢酸に分解された後に、水と二酸化炭素に分解されますが、ALDHの働きが弱い方ではアセトアルデヒドが十分に分解されず、がんの発生リスクが高まるとされています。
また、いわゆるお酒の強い人でも、毎日3合以上飲む人では、お酒を飲まない人にくらべて食道がんの発生リスクは約60倍になるとされています。
受動喫煙によるリスク
同居家族や周囲に喫煙者がいる場合と、受動喫煙によって食道がんの発生リスクを高まります。
タバコの煙は、喫煙者が吸い込む「主流煙」と、タバコの先から立ち上る「副流煙」に分けられます。副流煙には、主流煙の約4倍のニコチンと約2倍のタールが含まれており、特に注意が必要です。最近は、受動喫煙によるペットの健康被害も問題視されています。
胃酸逆流によるリスク
近年、日本では高齢化や食生活の欧米化に伴う胃酸の逆流が増えており、これが腺がんの発生に関与しているとされています。
食道がんのうち、腺がんの発生はバレット食道が原因のひとつとされています。
バレット食道とは、胃酸の逆流によって食道粘膜が炎症を繰り返し、本来は扁平上皮で覆われている食道粘膜が、胃粘膜と同じ円柱上皮に置き換わる状態を指します。バレット食道から食道腺がんが発生するリスクは高く、定期的な検査が推奨されます。
健康な胃
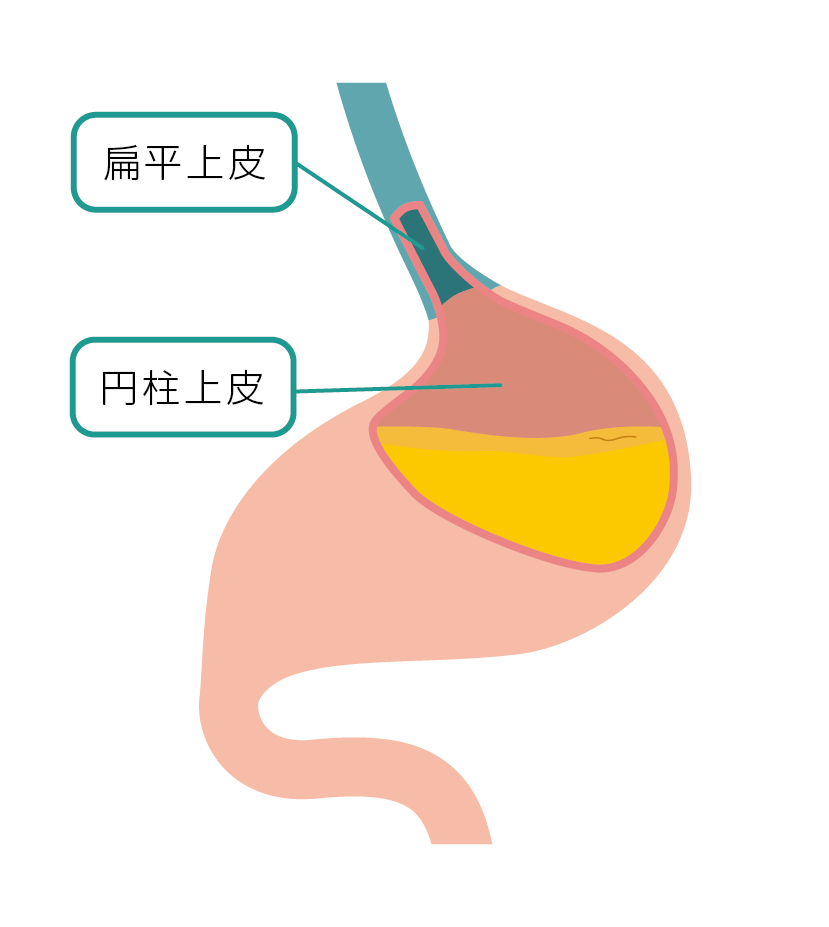
通常、食道粘膜は扁平上皮でおおわれている状態
胃酸の逆流が見られる胃
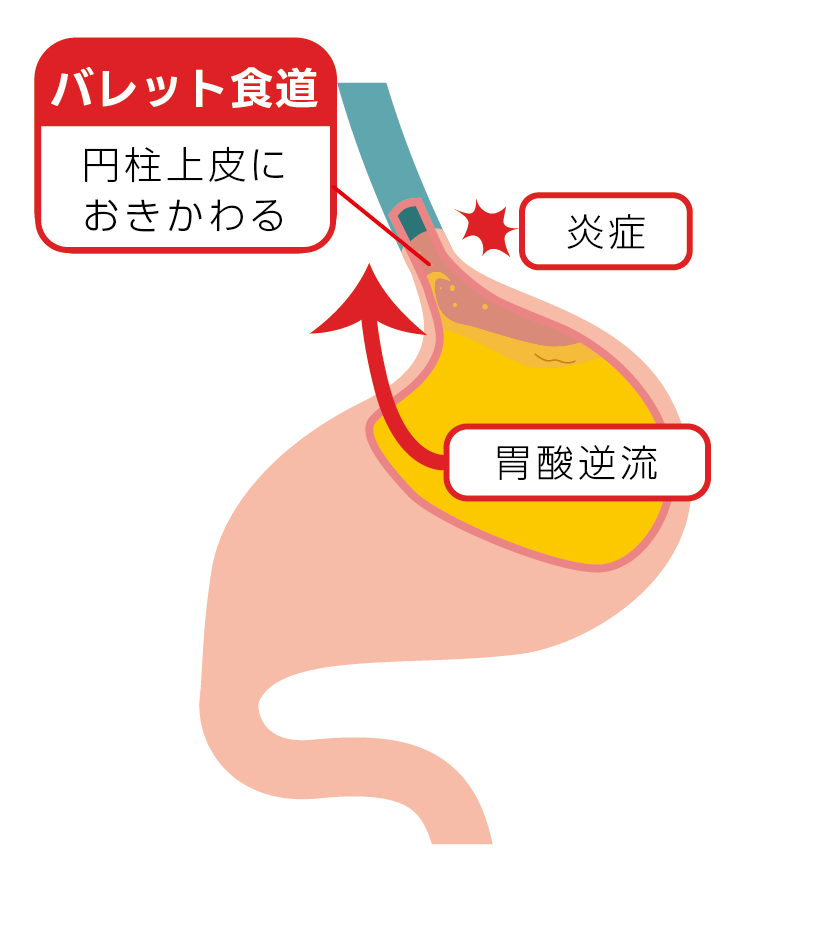
食道が胃酸にさらされ続けることで、食道粘膜が胃粘膜とおなじ円柱上皮に置き換わる(バレット食道)
↓
がん化のリスクが高まる
食道がんの症状
食道がんは、初期には自覚症状はほとんどありません。
しかし、進行すると、以下のような症状が現れることがあります。
※症状の現れ方には個人差があります。
嚥下困難・体重減少
食道は非常に細い管状の臓器です。そのため、食道に発生したがんが進行して大きくなると、通過障害を起こして食べ物が飲み込みづらくなります。
さらに病状が進行すると、水分や唾液さえも通らなくなります。
また、喉付近や胸につかえを感じたり、食事量が減少して体重が減ったりすることがあります。

声のかすれ・胸やけ
まれに、初期症状として声がかれる、胸やけがするなど、一見食道とは関係がなさそうな症状が現れることもあります。
そのため、何か普段と違う症状がある場合は、早めに医療機関を受診することが重要です。

背中や胸の痛み
がんが進行し、食道の壁から周囲の肺や背骨などに広がると、胸や背中に痛みを感じることがあります。

食道がんの病期分類と予後
食道がんは、症状が出る前の早期に発見・治療ができれば、一般的に予後はそれほど悪くはありません。
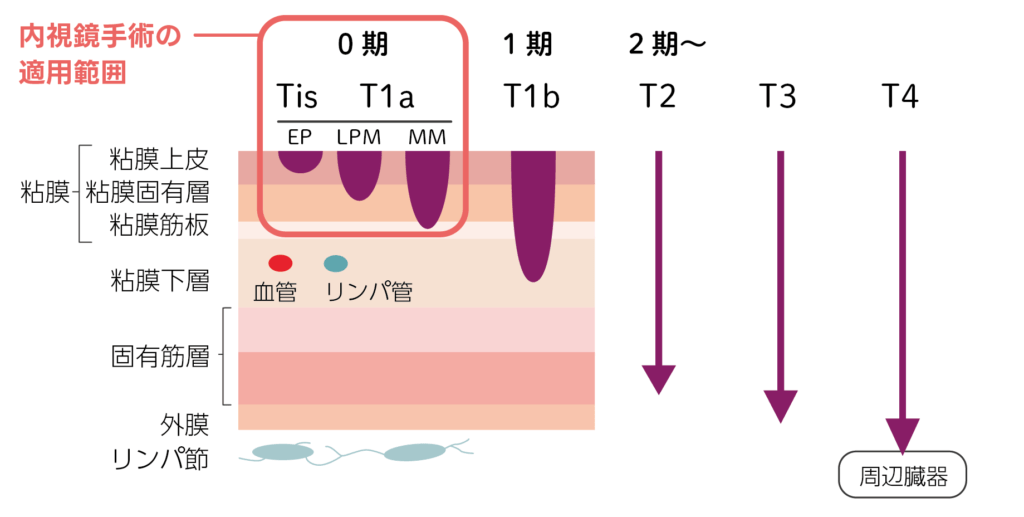
食道がんの病期(T因子:原発がんの広がり)は下図のように分類されています。
| T1a | がんが粘膜内にとどまっている(表在がん) |
| T1b | がんが粘膜下層にとどまっている |
| T2 | がんが固有筋層まで進行している |
| T3 | がんが食道外膜まで進行している |
| T4 | がんが食道周辺の臓器(肺、大動脈、気管など)にまで浸潤している |
食道がんの治療法
食道がんの治療法には大きく分けて内視鏡手術、外科手術、放射線治療、化学療法、症状緩和を目的とする姑息的治療などがあります。
このうち内科的な治療法である内視鏡治療、薬物療法などについて解説します。
内視鏡手術
内視鏡手術は、がんがリンパ節や他の臓器に転移がなく、粘膜および粘膜固有層にとどまっている0期の場合に選択される治療法です。
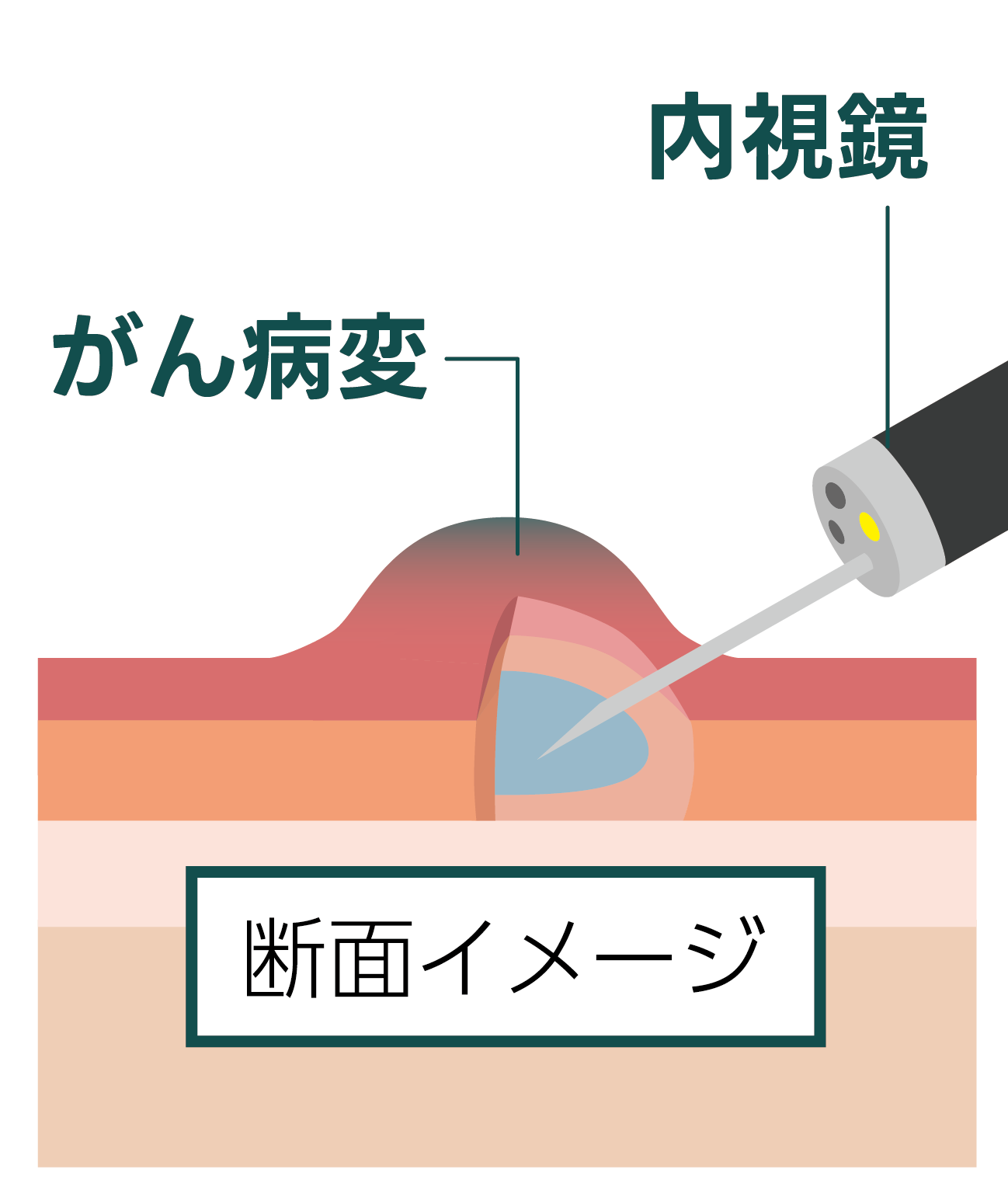
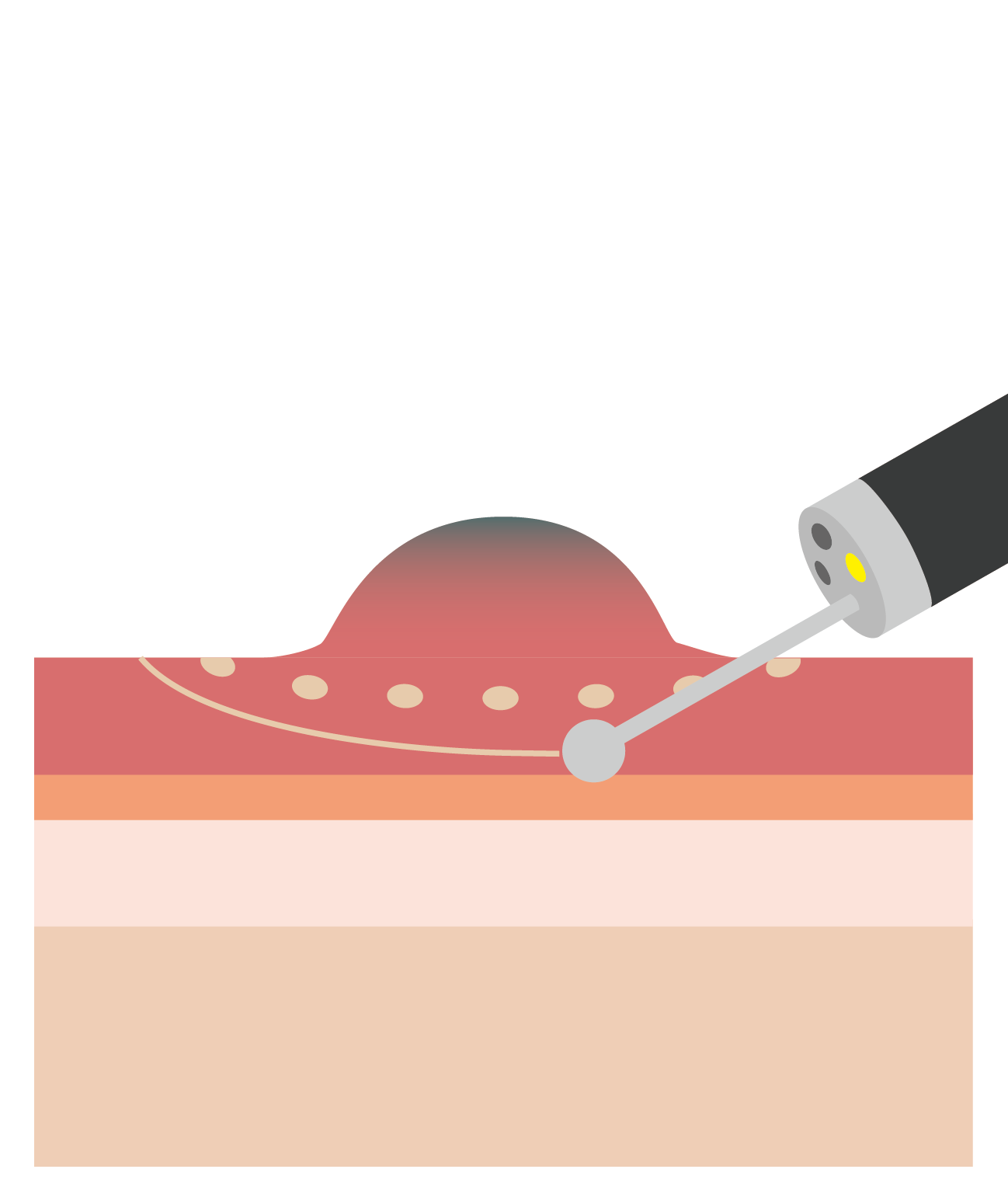
内視鏡的粘膜切除術(EMR)
内視鏡を用いて、表層にできたがんを切除する手術です。
身体への負担が少なく、術後の生活への影響も最小限に抑えられます。
内視鏡的粘膜切除術(EMR)のイメージ
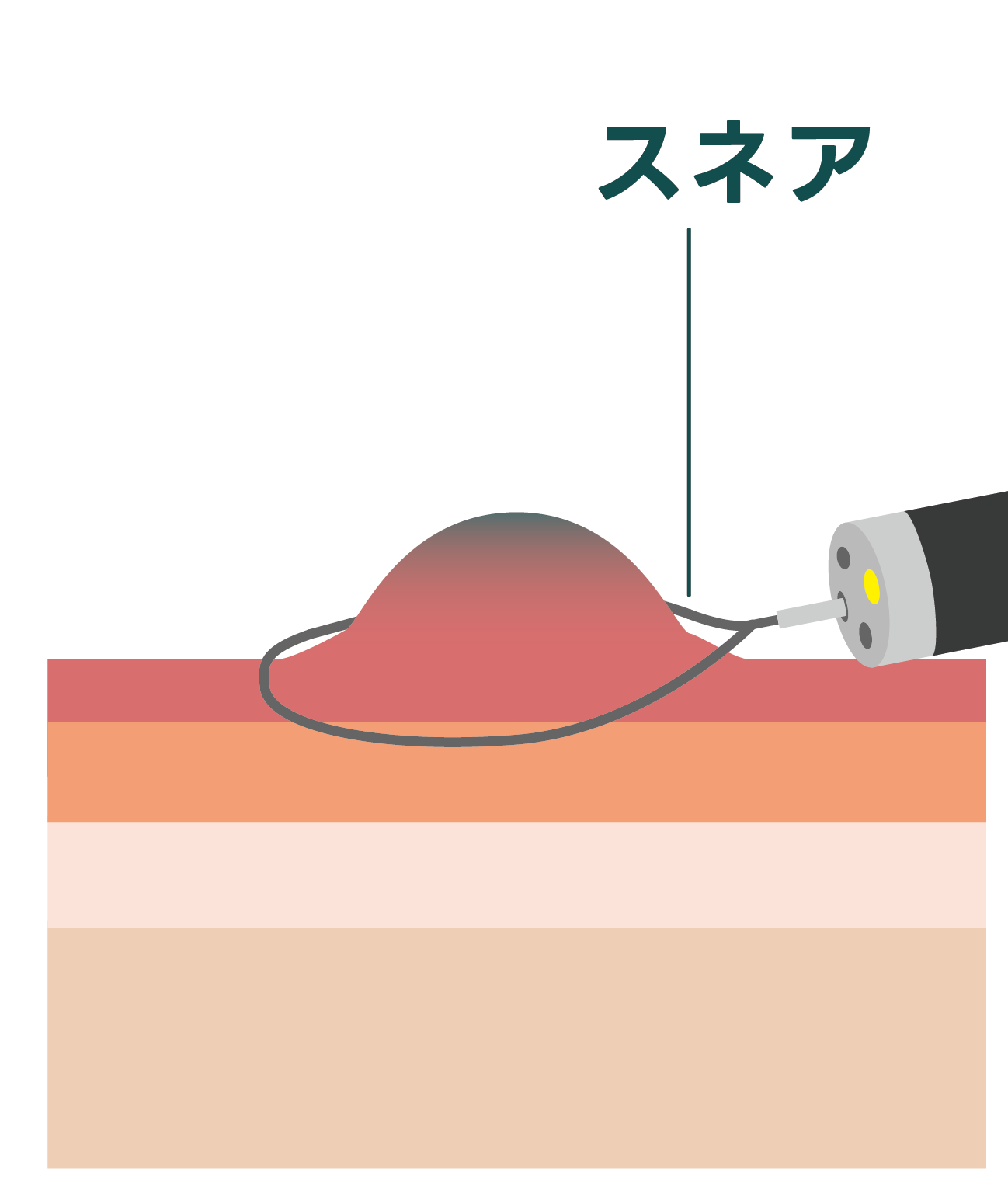
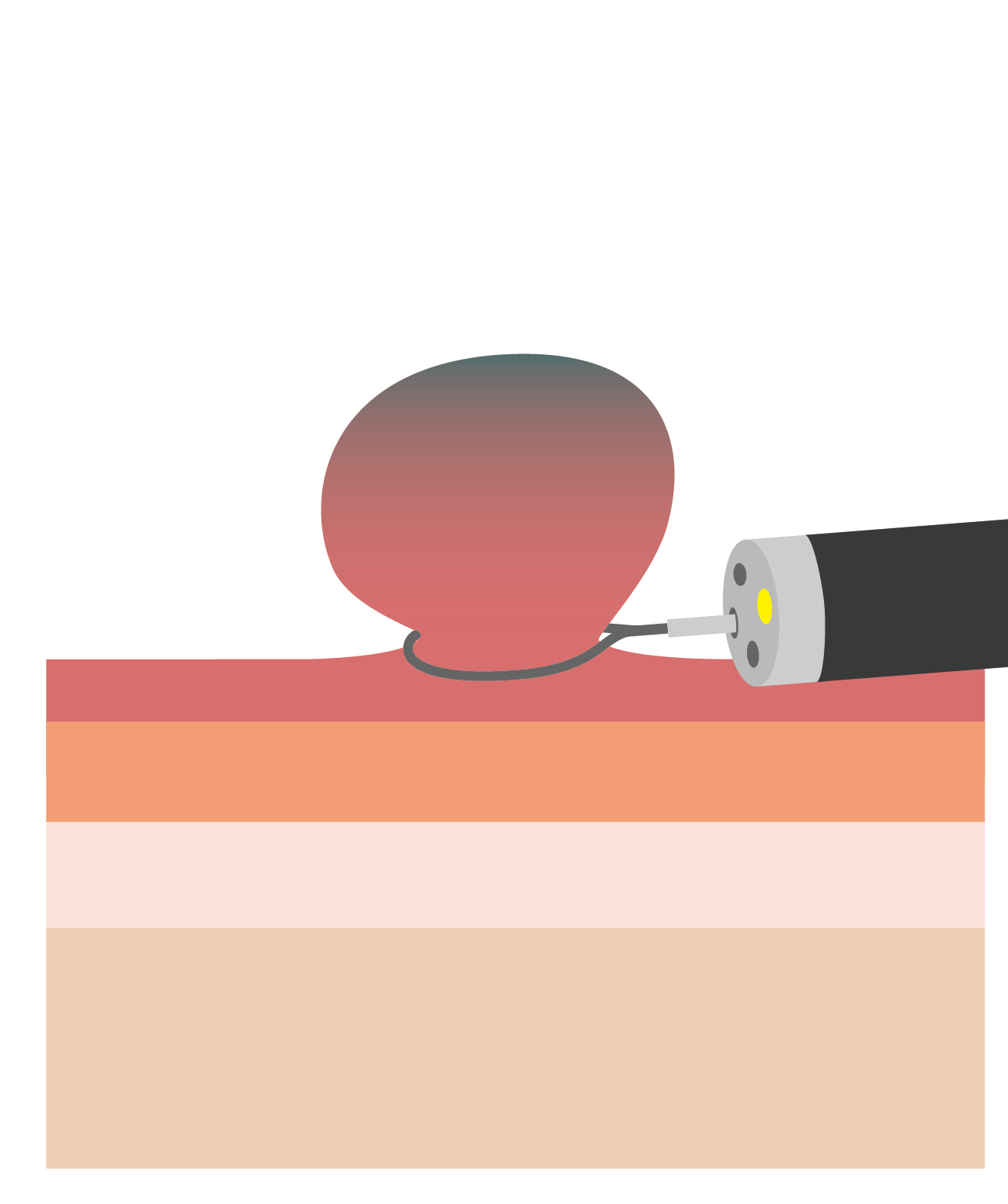
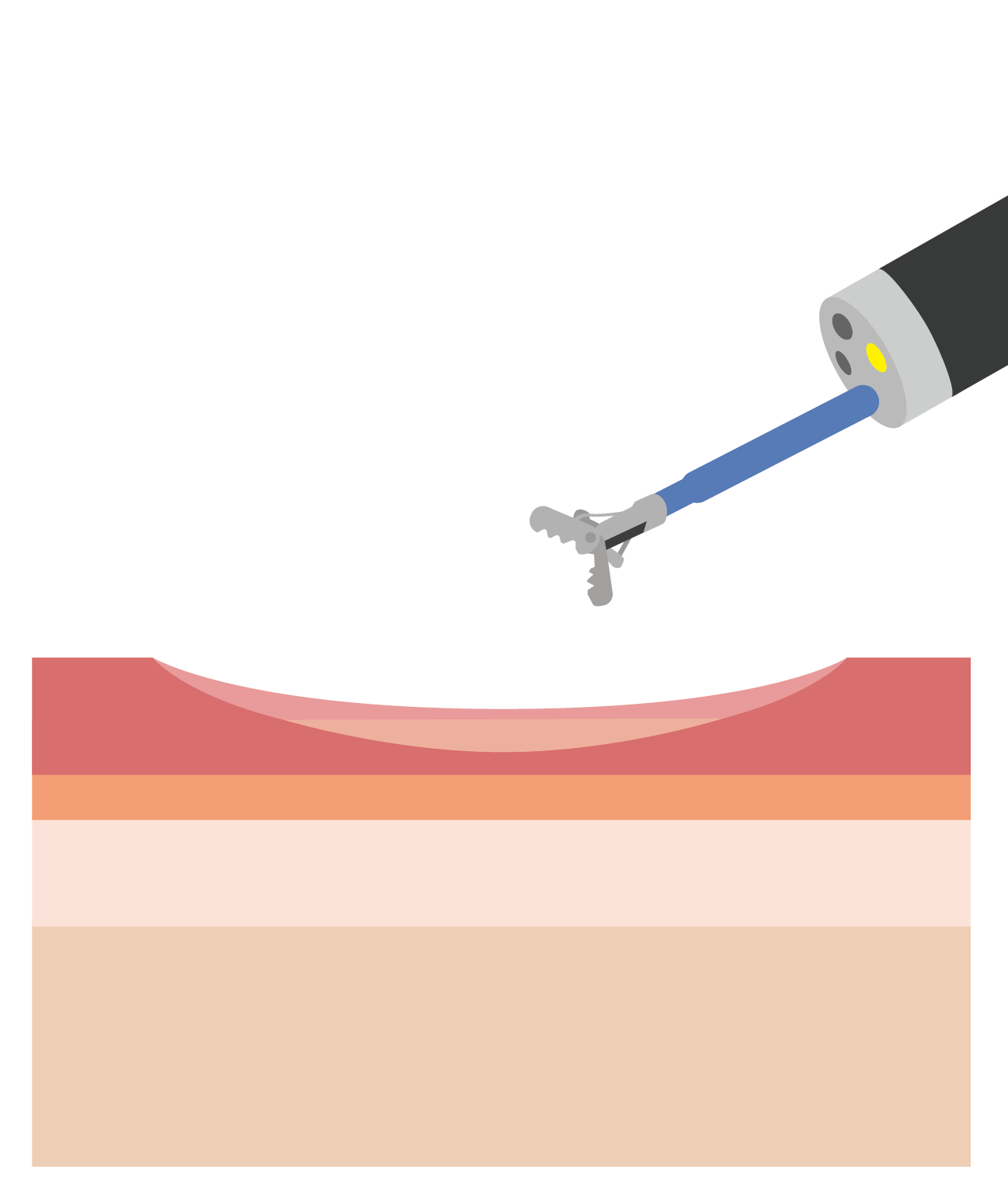
内視鏡的粘膜下層剥離術(ESD)
がんのサイズが大きいなどの理由で、スネアによる一括切除が困難な場合に行われる手術です。
広範囲にわたって粘膜をはぎ取ると、傷がふさがる過程で周りの組織がひきつれ、狭窄を起こすことがあります。しかし、特殊な器具で食道を膨らますなどの処置により、ある程度のコントロールが可能です。
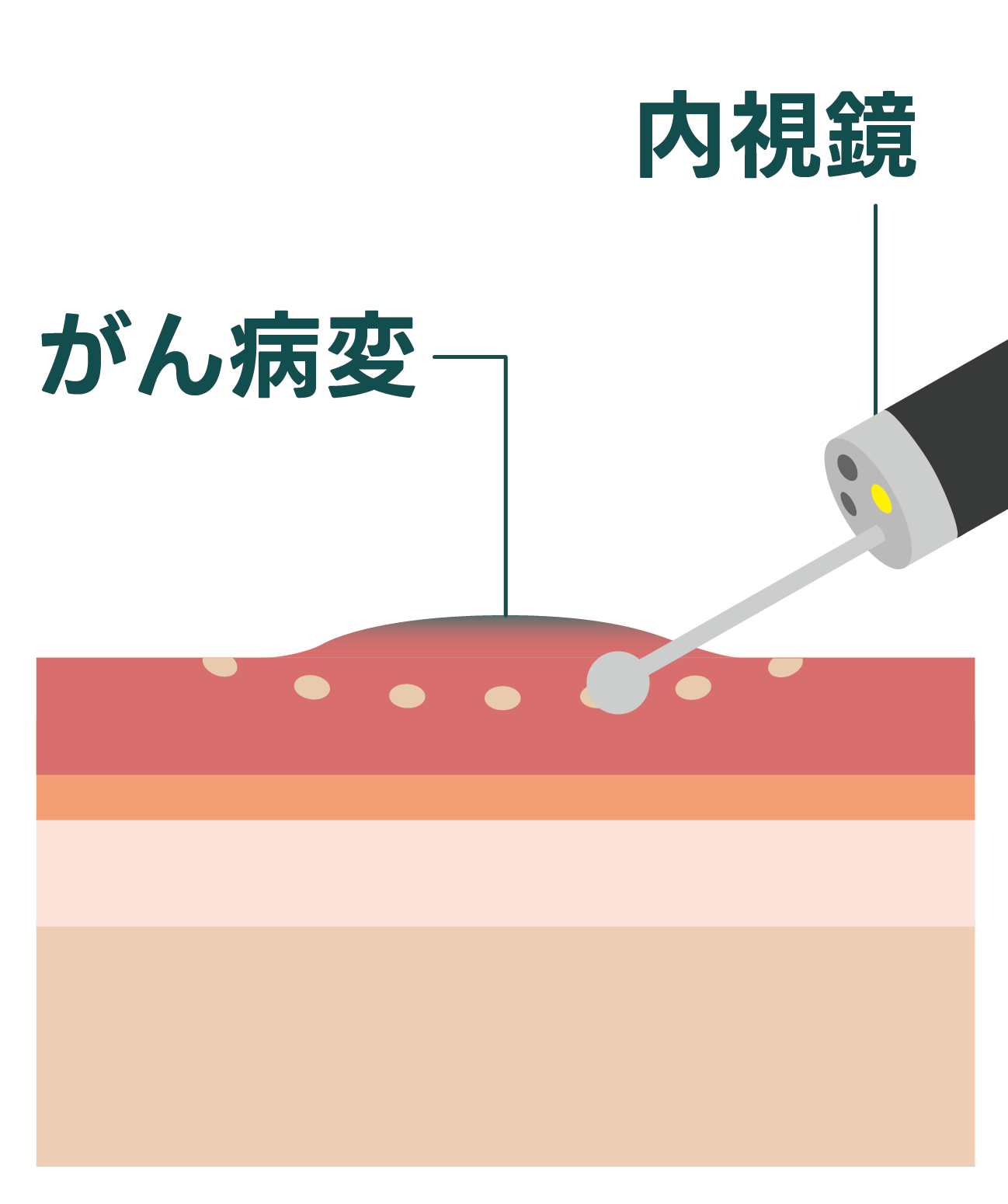
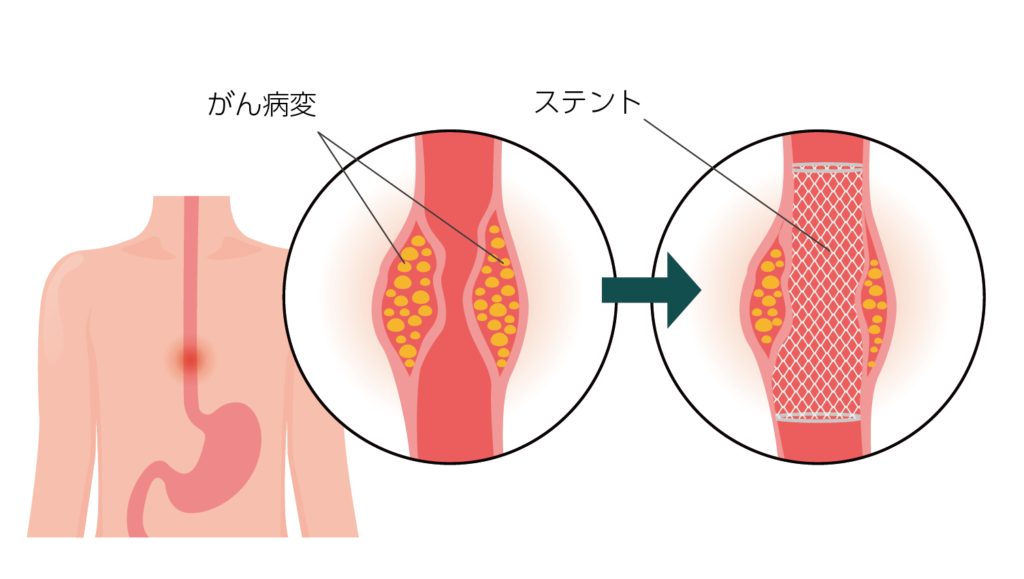
内視鏡的ステント留置術(姑息的治療)
がんの進行により食道が狭くなり、食べ物が通らなくなった場合に行うことがある手術です。
内視鏡を用いて食道内にステント(金属の網を筒状にした器具)を挿入し、通り道を広げることで、食べ物や飲み物を通りやすくします。
内視鏡治療のメリットは、臓器を温存できること、身体への負担が少ないこと、そして術後の後遺症がほとんどないことです。
また、早期発見により、がんを根治できる可能性が高まります。
ただし、喫煙や飲酒習慣のある人では、同じリスク要因により喉にもがん(咽頭がん)が発生することがあるため、食道への再発だけでなく、咽頭の詳細な観察も併せて行うことが重要です。
薬物療法
進行がんに対しては、薬物を用いてがんを縮小・コントロールする治療法が選択されることがあります。
従来の抗がん剤治療は、がん細胞だけでなく周囲の正常細胞にもダメージを与えるため、さまざまな副作用が現れるというデメリットがありました。
しかし、正常細胞には影響を与えず、がん細胞に効果を発揮する免疫チェックポイント阻害薬の登場により、近年がんの治療効果が向上しています。
免疫チェックポイント阻害薬とは
私たちの体には、細菌やウイルスなどの外部からの異物や、がん細胞などの異常な細胞を攻撃し、病気から守る「免疫システム」が備わっています。近年、がん細胞の中には、免疫に対してブレーキ信号を出し、免疫システムの攻撃を逃れるものがあることが分かってきました。
免疫チェックポイント阻害薬は、免疫にブレーキがかかるのを防ぎ、免疫細胞が本来持つ「がん細胞を攻撃する機能」を回復させます。
ただし、免疫チェックポイント阻害剤の特融の副作用として、自己免疫疾患(自分自身の体を敵とみなして攻撃してしまう)が起こる可能性があります。そのため、事前に遺伝子検査などを行い、適切な治療法を選択する必要があります。
関連記事
食道がんを防ぐために
まずは予防に努めましょう
喫煙や過度の飲酒を控えましょう。
また、刺激物の摂取を控えるなど、胃酸の逆流を予防することも重要です(一次予防)。

症状がなくても、定期的に検診を受けましょう
食道がんは、症状が出る前に発見することが重要です。無症状でも、がん検診や人間ドックを定期的に受診することが推奨されます(二次予防)。
上部消化管造影検査(バリウム検査)だけでなく、上部消化管内視鏡検査(胃カメラ)も受診することが望ましいです。

食道がんは早期に発見・治療できれば予後は決して悪くありません。定期的に検査を受け、異変を感じたら迷わず医療機関を受診することが重要です。
万が一、食道がんと診断された場合は、医師と相談しながらご自身にあった治療を受けましょう。
当院では、専門職種によるチーム医療で患者さん一人ひとりに合わせた治療を提供しています(いわゆるオーダーメイドの治療です)。ご不明な点がございましたら、お気軽にスタッフにお問い合わせ下さい。
参考サイト
- 日本食道学会 食道癌診療ガイドライン(https://www.esophagus.jp/private/guideline/)
- 日本対がん協会(https://www.jcancer.jp/)
- がん研究振興財団(https://www.fpcr.or.jp/pamphlet.html)
- 国立がん研究センター(https://www.ncc.go.jp/jp/index.html)
- がん情報サービス(https://ganjoho.jp/public/index.html)
この記事を書いた人
- 診療部長
- 日本消化器内視鏡学会 消化器内視鏡専門医
- 日本消化器病学会 専門医
- 日本内科学会 指導医
- 日本内科学会 認定医
- 岡山大学医学部医学科臨床講師
LINE登録でがん基本用語集もらえる
当院公式LINEに友だち登録をすると、「がん基本用語集」をご利用いただけます。